Composition
Principes actifs
Insulinum Glarginum DCI ([Gly (A21), L-Arg (B31, B32)] humanum insulinum analogum, GT), 100 unités.
Excipients
Glycerolum (85 %), Zinci chloridum, Natrii hydroxidum, Acidum hydrochloridum concentratum, Metacresolum, Aqua ad iniectabile q.s. ad solutionem pro 1 ml.
L'insuline glargine est un analogue de l'insuline produit par la technologie de l'ADN recombinant, à l'aide de souches K12 d'Escherichia coli.
La préparation contient du sodium avec une quantité totale maximale de 0,17 mg par cartouche de 3 ml.
Indications/Possibilités d’emploi
Diabète sucré de l'adulte, de l'adolescent et de l'enfant âgé de 2 ans et plus nécessitant un traitement à l'insuline.
Posologie/Mode d’emploi
Lantus est un analogue de l'insuline à effet prolongé et sans pics dans son profil d'action. Il doit être administré une fois par jour, à n'importe quel moment de la journée, mais au même moment chaque jour. Chez les adolescents et les enfants à partir de 2 ans, il est administré une fois par jour, le soir.
Initiation de la thérapie avec Lantus:
La posologie et les heures d'administration de tous les antidiabétiques, y compris de l'insuline Lantus, ainsi que la glycémie souhaitée doivent être fixées et adaptées de manière individuelle. Étant donné que la glycémie ne corrèle pas toujours avec les données pharmacocinétiques, celle-ci doit être contrôlée fréquemment durant quelques jours suivant le début du traitement.
Dans le schéma thérapeutique basal-bolus, en général 40 à 60 % de la dose journalière est administrée sous forme d'insuline Lantus afin de couvrir les besoins de base en insuline.
La dose initiale de Lantus devrait être fixée de manière individuelle selon la glycémie souhaitée.
Transition à Lantus en remplacement d'autres insulines:
Lors du remplacement d'une insuline d'action intermédiaire ou d'une insuline d'action prolongée par Lantus, il peut être nécessaire de modifier la dose d'insuline basale et/ou d'ajuster la posologie du traitement antidiabétique concomitant (doses et horaires d'administration des insulines rapides ou des analogues rapides de l'insuline ou posologies des autres antidiabétiques associés).
Dans les études où les patients sont passés de l'administration d'insuline NPH deux fois par jour à l'administration de Lantus une fois par jour avant le coucher, la dose a généralement été réduite d'environ 20 %, dans la première semaine de traitement (dose journalière de Lantus en unités par comparaison avec la dose journalière totale d'insuline NPH en unités internationales) afin de réduire le risque d'hypoglycémie.
Sur la base des résultats des études cliniques (voir «Propriétés/Effets»), la transition de l'insuline glargine 300 unités/ml (Toujeo®) à Lantus (insuline glargine 100 unités/ml) peut nécessiter une diminution de dose (baisse de 20 % approximativement) pour réduire le risque d'hypoglycémie.
La dose doit ensuite être adaptée en fonction de la réponse du patient.
Comme avec d'autres analogues de l'insuline, les patients nécessitant de fortes doses d'insuline, en raison de la présence d'anticorps dirigés contre l'insuline humaine, peuvent constater une amélioration de leur réponse à l'insuline avec Lantus.
Il est recommandé d'assurer une surveillance métabolique étroite pendant la période de transition et les premières semaines (1 mois au minimum) qui suivent.
Quand l'équilibre métabolique s'améliore, augmentant la sensibilité à l'insuline, il peut être nécessaire de procéder à un ajustement posologique supplémentaire. Un ajustement posologique peut également s'avérer nécessaire par exemple en cas de modification du poids corporel, du mode de vie du patient, de l'heure d'administration de l'insuline ou dans toute autre circonstance pouvant augmenter la susceptibilité à l'hypoglycémie ou à l'hyperglycémie (voir «Mises en garde et précautions»).
Administration:
Lantus est administré par voie sous-cutanée; il ne doit pas être administré par voie intraveineuse.
Les cartouches de Lantus conviennent uniquement aux injections sous-cutanées au moyen d'un stylo réutilisable (AllStar PRO ou JuniorSTAR).
Lantus SoloStar, stylo prérempli, convient uniquement aux injections sous-cutanées.
L'effet prolongé de l'insuline glargine dépend de l'injection dans le tissu sous-cutané. L'administration intraveineuse de la dose sous-cutanée usuelle risquerait de provoquer une hypoglycémie sévère.
Bien que la résorption de l'insuline glargine ne présente pas de différence après injection sous-cutanée dans la paroi abdominale, dans la cuisse ou dans le muscle deltoïde, comme pour toutes les insulines, il faut changer de site d'injection à chaque administration au sein d'une même zone d'injection afin de réduire ou d'éviter des risques de lipodystrophie et d'amyloïdose cutanée (voir les sections «Mises en garde et précautions» et «Effets indésirables»).
Lantus SoloStar permet de sélectionner des doses d'insuline d'un minimum de 1 à un maximum de 80 unités, par intervalles de 1 unité.
Instructions posologiques particulières
Population pédiatrique
Chez l'enfant, l'efficacité et la sécurité n'ont été démontrées que lorsque Lantus est administré le soir. L'expérience étant limitée, l'efficacité et la sécurité de Lantus n'ont pas pu être démontrées chez l'enfant de moins de 2 ans.
Patients présentant des troubles de la fonction rénale et hépatique
L'expérience étant limitée, l'efficacité et la tolérance de Lantus n'ont pu être évaluées dans les groupes de patients suivants: patients souffrant d'insuffisance hépatique ou patients souffrant d'une insuffisance rénale modérée à sévère (voir rubrique «Mises en garde et précautions»).
Afin d'assurer la traçabilité des médicaments biotechnologiques, il convient de documenter pour chaque traitement le nom commercial et le numéro de lot.
Contre-indications
Hypersensibilité par rapport au principe actif ou à l'un des excipients conformément à la composition.
Mises en garde et précautions
Les cartouches de Lantus ne doivent être utilisées qu'avec les stylos réutilisables suivants:
·JuniorSTAR qui délivre Lantus par paliers de 0,5 unité
·AllStar PRO qui délivre Lantus par paliers de 1 unité.
Les cartouches de Lantus ne devraient pas être utilisées avec un autre stylo, car la précision de dosage n'a été établie qu'avec les stylos précités.
Lantus n'est pas l'insuline de choix pour le traitement de l'acidocétose diabétique. Dans ce cas, il est recommandé d'administrer une insuline rapide par voie intraveineuse.
Il ne faut ni mélanger Lantus à une autre insuline ni le diluer. Un mélange ou une dilution risquerait en effet de modifier le profil d'action en fonction du temps et un mélange pourrait provoquer une précipitation.
En cas d'insuffisance rénale, les besoins en insuline peuvent être diminués en raison d'une réduction du métabolisme de l'insuline. Chez les patients âgés, une altération progressive de la fonction rénale peut provoquer une diminution régulière des besoins en insuline.
En cas d'insuffisance hépatique sévère, les besoins en insuline peuvent être diminués en raison d'une réduction de la capacité de néoglucogenèse et d'une réduction du métabolisme d'insuline.
L'insulinothérapie exige en principe du patient qu'il soit capable de gérer son affection diabétique de manière indépendante, ce qui implique le contrôle de sa glycémie, l'apprentissage de la technique d'injection correcte et un comportement adéquat face aux situations métaboliques hypoglycémiques et hyperglycémiques. Les patients doivent suivre une formation afin de pouvoir appliquer les mesures nécessaires de manière indépendante. Par ailleurs, il convient d'expliquer aux patients le comportement à adopter dans les situations d'exception qui peuvent se produire lorsque les administrations d'insuline sont insuffisantes, lorsqu'elles ont été oubliées, lorsque par inadvertance elles sont trop élevées, ou encore en cas d'absorption insuffisante de nourriture ou de repas omis.
Avant d'utiliser le SoloStar ou un autre stylo à insuline, il convient de lire soigneusement le mode d'emploi du stylo se trouvant dans la notice d'emballage. Les préparations injectables doivent être manipulées selon les indications décrites.
Afin d'éviter la transmission de maladies, chaque stylo prêt à l'emploi ne doit être utilisé que par une seule personne.
Le traitement par l'insuline exige une attention constante en ce qui concerne les hyperglycémies ou les hypoglycémies éventuelles. Les patients et leurs proches doivent savoir quelles mesures correctrices ils doivent prendre lorsqu'une hyperglycémie ou une hypoglycémie se manifeste ou est supposée, et à quel moment il est opportun d'informer le médecin.
Si l'équilibre glycémique n'est pas optimal ou si le patient a tendance à présenter des épisodes hyperglycémiques ou hypoglycémiques, il faut d'abord vérifier le respect par le patient du traitement prescrit, les sites et les techniques d'injection, le maniement du SoloStar ou des stylos injecteurs et l'ensemble des autres facteurs susceptibles d'augmenter la tendance à l'hyper- ou l'hypoglycémie, avant d'envisager l'ajustement de la dose d'insuline.
Le passage à une autre préparation insulinique ne devrait avoir lieu que sous contrôle médical strict et selon des instructions précises. De même, le schéma de traitement ne doit être modifié qu'après un entretien avec un médecin ou selon ses indications.
Les patients doivent avoir pour instruction de varier constamment les sites d'injection à chaque administration afin de réduire le risque de développer une lipodystrophie ou une amyloïdose cutanée. Il existe un risque potentiel de retard dans l'absorption de l'insuline et d'aggravation du contrôle de la glycémie après des injections d'insuline aux sites présentant ces réactions. Il a été signalé qu'un changement soudain du site d'injection vers une zone non touchée pouvait entraîner une hypoglycémie. Il est recommandé de surveiller la glycémie après le changement de site d'injection et d'envisager un ajustement de la dose des médicaments antidiabétiques.
Ce médicament contient moins de 1 mmol (23 mg) de sodium par cartouche de 3 ml, c.-à-d. qu'il est essentiellement «sans sodium».
Hypoglycémie
Il existe en principe un risque d'hypoglycémie plus ou moins sévère chez le diabétique traité à l'insuline. Celle-ci peut diminuer l'attention, particulièrement lors de la conduite d'un véhicule ou de l'utilisation de machines. Le risque d'hypoglycémie est généralement plus élevé en début de traitement, lors de changement de préparation, d'injections irrégulières, de repas irréguliers, ainsi que plus généralement lors d'un diabète mal ou non équilibré (fortes fluctuations de la glycémie). Le patient doit être informé de ce risque accru d'hypoglycémie.
Sont à considérer entre autres comme causes de l'hypoglycémie: repas omis, vomissements, diarrhée, effort physique inhabituel, surdosage d'insuline, maladies endocriniennes telles qu'insuffisance surrénalienne, hypothyroïdie, administration conjointe de certains autres médicaments, changement de zone d'injection, amélioration de la sensibilité à l'insuline (par exemple après élimination de facteurs de stress).
En outre, les patients ayant déjà été atteints d'hypoglycémie sévère présentent un risque élevé de récidive.
Afin de prévenir l'hypoglycémie, il y a lieu de recommander au patient de se munir constamment de sucre de raisin, de sucre en morceaux ou équivalents. Il doit aussi porter sur lui sa carte de diabétique.
Le moment de survenue d'une hypoglycémie dépend du profil d'action des insulines utilisées et peut donc changer après une modification du schéma de traitement.
Il faut être particulièrement prudent et intensifier la surveillance de la glycémie chez les patients pour lesquels les épisodes hypoglycémiques risqueraient d'avoir des conséquences cliniques particulièrement graves, par exemple en cas de sténose serrée des artères coronaires ou carotidiennes (risque de complications cardiaques ou cérébrales de l'hypoglycémie), de même qu'en cas de rétinopathie proliférante, surtout si celle-ci n'est pas traitée par photocoagulation (risque d'amaurose transitoire après une hypoglycémie).
Si le taux d'hémoglobine glycosylée est normal ou abaissé, la possibilité d'épisodes hypoglycémiques récidivants passés inaperçus (surtout nocturnes) doit être évoquée.
Les symptômes d'une hypoglycémie sont:
Des signes neurovégétatifs: transpiration, sensation de faim, tremblements (dits symptômes d'alerte neurovégétatifs), pâleur, palpitations, céphalées.
Des signes neuroglycopéniques: troubles de la concentration, modification du comportement (entre autres, agitation, nervosité, agressivité, état confusionnel), troubles de la conscience, de la coordination, de la vue et de la parole. Ceux-ci peuvent aller jusqu'à l'étourdissement, la somnolence et même la perte de connaissance. L'hypoglycémie peut aussi provoquer des crises épileptiques ou se manifester comme un ictus cérébral, accompagné par exemple d'hémiparésie (en général passagère), d'aphasie et de signes de Babinski positifs.
Signes d'alerte atténués/modifiés: les signes d'alerte de l'hypoglycémie peuvent être modifiés et les symptômes neurovégétatifs l'accompagnant peuvent être perçus de façon atténuée ou retardée, en particulier lors de traitement visant des taux de glycémie basse (p. ex., traitement par injections répétées selon le schéma de basal-bolus), lors de diabète ancien (éventuellement accompagné d'une polyneuropathie), chez les personnes âgées ou lors de changement d'insuline. Ce phénomène a également été observé par des patients lors du passage de l'insuline animale à l'insuline humaine, comme d'ailleurs lors d'autres changements de préparation.
Les bêtabloquants peuvent réduire ou masquer les symptômes d'alerte courants de l'hypoglycémie.
Veuillez donc informer le diabétique traité à l'insuline et son entourage que l'hypoglycémie peut se déclarer de manière soudaine et d'abord par des signes neuroglycopéniques tels que troubles de la concentration, agitation, troubles du comportement et de la conscience, ce qui peut l'amener à ne pas ingérer de sucre suffisamment tôt.
La consommation d'alcool peut augmenter le risque d'hypoglycémie (inhibition de la néoglucogenèse hépatique). Il convient de prendre en compte que la teneur en hydrates de carbone des boissons alcoolisées peut aussi entraîner une augmentation de la glycémie.
Thérapie de l'hypoglycémie: voir «Surdosage».
Après chaque hypoglycémie sévère, il convient de rééquilibrer le diabète. Par conséquent, il faut recommander au patient d'informer son médecin dès que possible de toute hypoglycémie sévère subie.
Hyperglycémie
Une élévation de la glycémie, une hyperglycémie, une acidocétose et des états hyperosmolaires peuvent survenir par exemple si les doses d'insuline sont trop faibles par rapport aux apports glucidiques, si l'effet de l'insuline a diminué (p.ex. du fait de mauvaises conditions de conservation), si l'exercice physique a été réduit, si la sensibilité à l'insuline a diminué du fait d'un stress émotionnel ou physique (p.ex. à la suite d'un traumatisme, d'une intervention chirurgicale, d'infections fébriles ou d'autres pathologies) ou si des médicaments ayant un effet hyperglycémiant sont administrés conjointement (voir «Interactions»).
Les signes et symptômes d'un déséquilibre métabolique hyperglycémique sont: soif, polyurie, glycosurie, cétonurie, fatigue, sécheresse cutanée, érythème facial, diminution de l'appétit, hypotension artérielle et tachycardie. Une acidocétose doit toujours être évoquée, surtout en cas de symptômes tels que vomissements, douleurs abdominales, respiration rapide et profonde, somnolence et coma. Une hyperglycémie sévère ou une acidocétose peut devenir alarmante au point de menacer le pronostic vital. Selon la disponibilité de l'insuline, l'acidocétose peut se développer en quelques heures ou quelques jours. Dès l'identification des signes et symptômes potentiels d'une hyperglycémie ou d'une acidocétose, la glycémie et l'acétonurie doivent être mesurées et si nécessaire, un traitement mis en route sans délai.
La consommation de marijuana est susceptible de réduire la tolérance au glucose. (D'autres substances illégales n'ont pas été testées; autres interactions voir «Interactions»).
Maladie intercurrente
Toute maladie intercurrente nécessite un renforcement de la surveillance métabolique. Il est souvent indiqué de rechercher la présence de corps cétoniques dans les urines et souvent nécessaire d'ajuster la dose d'insuline. Les besoins en insuline sont souvent accrus.
Les patients diabétiques de type 1 doivent continuer à consommer régulièrement au moins une faible quantité de glucides, même s'ils ne peuvent pas ou presque pas s'alimenter, souffrent de vomissement etc. Ils ne doivent jamais arrêter complètement l'insuline.
Anticorps anti-insuline
L'administration d'insuline peut provoquer la formation d'anticorps anti-insuline. Dans de rares cas, la présence de ces anticorps anti-insuline peut rendre nécessaire l'ajustement de la dose d'insuline, de manière à corriger une tendance à l'hyper- ou à l'hypoglycémie.
Interactions
1.Le besoin en insuline peut être réduit en présence de substances qui améliorent l'efficacité de l'insuline (en augmentant la sensibilité à l'insuline), qui stimulent la sécrétion insulinique, qui inhibent la gluconéogenèse hépatique ou qui modifient l'absorption intestinale du glucose. En présence d'une quantité inchangée d'insuline, il existe de ce fait un risque accru d'hypoglycémie en cas de prise simultanée de:Antidiabétiques oraux; alcool; IEC (p.ex. captopril et énalapril); antiarythmiques tels que le disopyramide; α-bloquants et clonidine; inhibiteurs de la recapture de la sérotonine; fenfluramine; IMAO; antidépresseurs tricycliques; salicylates et (rarement) autres AINS; fibrates; tétracyclines; pentamidine (hypoglycémie, parfois suivie d'une hyperglycémie); antipaludéens (quinine, chloroquine, méfloquine); sulfonamides (p.ex. cotrimoxazol); cimétidine et ranitidine.
2.Le besoin en insuline peut être augmenté lors de l'utilisation des substances ou groupes de substances suivants:Contraceptifs oraux et autres composés œstrogéniques ou progestatifs; corticostéroïdes et ACTH; hormone de croissance (somatotropine); danazol; hormones thyroïdiennes; sympathicomimétiques (particulièrement les agonistes β2 tels que la ritodrine, le salbutamol, la terbutaline, mais également certains sympathicomimétiques α-sélectifs, ainsi que non sélectifs telle l'épinéphrine); diazoxide; acide nicotinique et ses dérivés; chlorpromazine (surtout à doses élevées) et autres dérivés de la phénothiazine; diurétiques (p.ex. diurétiques à base de thiazide, d'indapamide et de furosémide); substances antirétrovirales; substances immunosuppressives (ciclosporine, tacrolimus, sirolimus) et antipsychotiques atypiques (tels que la clozapine et l'olanzapine).
3.L'efficacité de l'insuline peut être accrue ou réduite, en fonction de la dose, lors de l'utilisation des substances suivantes:Dérivés d'octréotide, dérivés salicylés, sels de lithium (rarement).Les bêta-bloquants peuvent aggraver l'insulinorésistance, mais aussi, dans certains cas, entraîner une hypoglycémie. Il existe en outre un risque de diminution ou de masquage des symptômes d'alerte de l'hypoglycémie.
Grossesse, allaitement
Grossesse
Les patientes atteintes de diabète doivent informer leur médecin si elles sont enceintes ou si elles envisagent de l'être.
Il n'existe pas de données provenant d'études cliniques contrôlées sur l'utilisation de l'insuline glargine chez la femme enceinte. Lors de la surveillance après mise sur le marché, l'étude d'un nombre modérément élevé de cas de grossesse sous Lantus (plus de 1000 grossesses) n'indique aucun effet nuisible de l'insuline glargine sur la grossesse, sur la santé du fœtus ou du nouveau-né. Aucune autre donnée épidémiologique pertinente n'est disponible à ce jour. La prescription de Lantus peut être envisagée pendant la grossesse si nécessaire.
Les expérimentations animales n'ont pas montré d'effets délétères directs sur la gestation, le développement in-utéro, l'accouchement ou le développement post-natal (voir «Données précliniques»).
En cas de diabète préexistant ou de diabète gestationnel, il est indispensable de maintenir un bon équilibre métabolique pendant toute la grossesse afin de prévenir les effets néfastes liés à l'hyperglycémie.
Premier trimestre
Les besoins en insuline peuvent diminuer au cours du premier trimestre de la grossesse et augmentent généralement pendant le deuxième et le troisième trimestres.
Accouchement
Immédiatement après l'accouchement, les besoins en insuline diminuent rapidement (risque accru d'hypoglycémie). Une surveillance étroite de l'équilibre glycémique est indispensable chez ce type de patientes.
Allaitement
Par ailleurs, une adaptation de la dose d'insuline et du régime alimentaire peut s'avérer nécessaire pendant l'allaitement. On ne sait pas si l'insuline glargine est excrétée dans le lait maternel. Aucun effet métabolique de l'insuline glargine ingérée chez le nouveau-né/le nourrisson allaité n'est attendu dans la mesure où l'insuline glargine, comme tout peptide, est digérée en acides aminés au niveau gastro-intestinal.
Effet sur l’aptitude à la conduite et l’utilisation de machines
La capacité des patients à se concentrer et à réagir peut être diminuée en cas d'hypoglycémie ou d'hyperglycémie ou, par exemple, en cas de troubles visuels. Cela peut représenter un risque dans des situations où ces facultés sont de première importance (par exemple la conduite automobile ou l'utilisation de machines).
Les patients doivent être informés des précautions à prendre pour éviter l'hypoglycémie durant la conduite. Ceci est particulièrement important chez les patients qui ont une perception réduite ou inexistante des symptômes d'alerte de l'hypoglycémie et chez ceux souffrant d'épisodes fréquents d'hypoglycémie. La capacité à conduire une voiture ou à utiliser une machine doit être évaluée dans de telles circonstances.
Effets indésirables
Des erreurs de médication ont été rapportées où d'autres insulines, en particulier des insulines à action rapide ont été administrées accidentellement à la place de l'insuline glargine.
Les effets indésirables sont rangés par classe de systèmes d'organes de la classification MedDRA et par fréquence selon la convention suivante: « très fréquents » (≥1/10), «fréquents» (≥1/100 à < 1/10), «occasionnels» (≥1/1000 à < 1/100), «rares» (≥1/10 000 à < 1/1000), « très rares » (< 1/10 000) et «fréquence inconnue» (ne peut être estimée sur la base des données disponibles).
Affections du système immunitaire
Rare: réactions allergiques.
Les réactions d'hypersensibilité immédiate à l'insuline sont rares. Ces réactions à l'insuline (y compris l'insuline glargine) ou à ses excipients peuvent s'accompagner, par exemple, de réactions cutanées généralisées, d'un œdème de Quincke, d'un bronchospasme, d'une hypotension et d'un choc et peuvent menacer le pronostic vital.
L'administration d'insuline peut provoquer la formation d'anticorps anti-insuline. Dans les études cliniques, la fréquence des anticorps provoquant une réaction croisée avec l'insuline humaine et l'insuline glargine a été identique dans les groupes traités par l'insuline NPH et par l'insuline glargine. Dans de rares cas, la présence de ces anticorps anti-insuline peut rendre nécessaire l'ajustement de la dose d'insuline, de manière à corriger une tendance à l'hyperglycémie ou à l'hypoglycémie.
Troubles du métabolisme et de la nutrition
Très fréquent: hypoglycémie.
Une hypoglycémie, un effet indésirable fréquent à très fréquent de toute insulinothérapie, peut survenir si les doses d'insuline sont supérieures aux besoins. Les épisodes d'hypoglycémies sévères, surtout s'ils sont répétés, peuvent entraîner des lésions neurologiques. Les épisodes d'hypoglycémie prolongés ou sévères peuvent engager le pronostic vital (voir «Mises en garde et précautions»).
Affections du système nerveux
Très rare: dysgueusie.
Affections oculaires
Rare: altération de la vision.
Un changement prononcé de l'équilibre glycémique peut entraîner une altération transitoire de la vision, due à une altération temporaire de la turgescence et de l'index de réfraction du cristallin. Une amélioration de l'équilibre glycémique à long terme diminue le risque de progression de la rétinopathie diabétique. Toutefois, une intensification de l'insulinothérapie induisant une normalisation brutale de l'équilibre glycémique peut provoquer une aggravation transitoire de la rétinopathie diabétique. Une hyperglycémie sévère risque de provoquer une amaurose transitoire chez les patients atteints de rétinopathie proliférante, en particulier si celle-ci n'a pas été traitée par photocoagulation.
Rétinopathie
Une intensification de l'insulinothérapie induisant une amélioration brutale de l'équilibre glycémique peut provoquer une aggravation transitoire de la rétinopathie diabétique. Une hypoglycémie sévère risque de provoquer une amaurose transitoire chez les patients atteints de rétinopathie proliférante, en particulier si celle-ci n'a pas été traitée par photocoagulation.
Affections de la peau et du tissu sous-cutané
Comme avec toute insulinothérapie, une lipodystrophie et une amyloïdose cutanée peuvent survenir au site d'injection ce qui peut retarder la résorption locale de l'insuline. Dans les études cliniques concernant des schémas de traitement comportant Lantus, une lipohypertrophie a été observée chez 1 à 2 % des patients, alors que la lipoatrophie a été rare. Une rotation continue des sites d'injection dans une zone donnée peut aider à diminuer ou à éviter ces réactions (voir les sections «Posologie/Mode d'emploi» et «Mises en garde et précautions»).
Fréquent: lipohypertrophie.
Occasionnel: lipoatrophie.
Fréquence inconnue: amyloïdose cutanée.
Affections musculosquelettiques et du tissu conjonctif
Très rare: myalgie.
Troubles généraux et anomalies au site d'administration
Fréquent: réactions au site d'injection.
Dans les études cliniques concernant des schémas de traitement comportant Lantus, de fréquentes réactions au site d'injection ont été observées. Ces réactions comprennent rougeur, douleur, démangeaisons, urticaire, tuméfaction ou inflammation. La plupart des réactions mineures aux insulines disparaissent généralement en l'espace de quelques jours à quelques semaines.
Rare: œdème.
L'insuline peut provoquer une rétention sodée et un oedème, en particulier si l'équilibre métabolique auparavant médiocre se trouve amélioré par une insulinothérapie intensive.
Population pédiatrique
D'une manière générale, le profil de tolérance est identique chez les enfants et adolescents (≤18 ans) et chez les adultes.
Les rapports sur les effets indésirables reçus au cours de la surveillance après la mise sur le marché ont montré une fréquence relativement plus importante des réactions au site d'injection (douleur ou réaction au point d'injection) et des réactions cutanées (éruption, urticaire) chez les enfants et les adolescents (≤18 ans) que chez les adultes.
Il n'existe pas de données issues d'étude clinique sur la tolérance chez les enfants de moins de deux ans. Le nombre d'enfants entre deux et quatre ans traités par insuline glargine au cours des études cliniques est limité (n = 10).
L'annonce d'effets secondaires présumés après l'autorisation est d'une grande importance. Elle permet un suivi continu du rapport bénéfice-risque du médicament. Les professionnels de santé sont tenus de déclarer toute suspicion d'effet secondaire nouveau ou grave via le portail d'annonce en ligne ElViS (Electronic Vigilance System). Vous trouverez des informations à ce sujet sur www.swissmedic.ch.
Surdosage
Un surdosage en insuline peut provoquer une hypoglycémie sévère, pouvant se prolonger et menacer le pronostic vital. L'effet prolongé de Lantus peut retarder la récupération d'une hypoglycémie.
On peut généralement traiter les épisodes d'hypoglycémie modérée par un apport oral de glucides. Il peut être nécessaire d'ajuster la posologie du médicament, le régime ou l'activité physique.
Les épisodes plus sévères, s'accompagnant de coma, convulsions ou troubles neurologiques, peuvent être traités par du glucagon par voie intramusculaire ou sous-cutanée ou du glucose concentré par voie intraveineuse. Étant donné qu'une hypoglycémie peut récidiver après une amélioration clinique apparente, il peut être nécessaire de poursuivre l'apport de glucides et la surveillance.
Propriétés/Effets
Code ATC
A10AE04
Mécanisme d'action
L'insuline glargine se distingue de l'insuline humaine par l'acide aminé glycine au lieu de l'asparagine en position A21 et par deux arginines supplémentaires à l'extrémité C-terminale de la chaîne B.
L'insuline glargine est peu soluble à pH neutre. Elle est totalement soluble au pH acide de la solution injectable de Lantus (pH 4,0). Après injection dans le tissu sous-cutané, la solution acide est neutralisée, ce qui induit la formation de micro-précipités à partir desquels de petites quantités d'insuline glargine sont libérées de façon continue. En conséquence, le profil concentration/temps est lisse, sans pics, prévisible, et l'effet prolongé.
L'insuline glargine est métabolisée en deux métabolites actifs M1 et M2.
Fixation au récepteur de l'insuline: des études in vitro indiquent que l'affinité de l'insuline glargine et de ses métabolites M1 et M2 pour le récepteur de l'insuline humaine est similaire à celle de l'insuline humaine.
Fixation au récepteur de l'IGF-1 (Insulin-like Growth Factor – Facteur de croissance apparenté à l'insuline) in vitro: l'affinité de l'insuline glargine pour le récepteur de l'IGF-1 humain est environ huit fois plus grande que celle de l'insuline humaine, tandis que les métabolites M1 et M2 se fixent au récepteur de l'IGF-1 avec une affinité légèrement plus faible que celle de l'insuline humaine.
Le principal effet de l'insuline, y compris l'insuline glargine, est de réguler la glycémie. L'insuline et ses analogues diminuent la glycémie en stimulant la captation périphérique du glucose, en particulier dans les muscles squelettiques et le tissu adipeux, et en inhibant la production hépatique de glucose. L'insuline inhibe la lipolyse dans l'adipocyte, inhibe la protéolyse et stimule la synthèse des protéines.
Pharmacodynamique
Des études de pharmacologie clinique ont montré que des doses identiques d'insuline glargine et d'insuline humaine, administrées par voie intraveineuse, étaient équipotentes. Comme pour toutes les insulines, l'activité physique et d'autres paramètres peuvent affecter le profil d'action de l'insuline glargine au fil du temps.
Des études de clamp euglycémique menées chez des sujets sains et des patients atteints de diabète de type 1 ont montré que l'effet de l'insuline glargine sous-cutanée apparaissait plus lentement que celui de l'insuline NPH humaine, que cet effet était régulier, sans pics, et que sa durée d'action était prolongée.
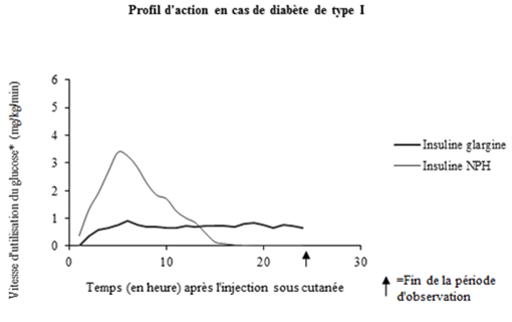
Cet effet plus prolongé de l'insuline glargine est directement lié au fait que la résorption de cette insuline est plus lente. En conséquence, une seule administration par jour suffit. Le profil d'action de l'insuline et des analogues de l'insuline tels que l'insuline glargine peut varier considérablement d'un sujet à l'autre et chez un même sujet. En raison de l'évolution homogène de l'effet de l'insuline glargine, les variations sont cependant plus faibles que pour l'insuline NPH.
Efficacité clinique
Dans dix études multicentriques, ouvertes, menées sur une longue période (16 à 52 semaines), plus de 2500 patients diabétiques ont été traités par Lantus.
Chez les diabétiques de type 1 et de type 2, l'abaissement des valeurs d'hémoglobine glyquée sous Lantus administré 1 fois par jour avant le coucher est comparable aux valeurs obtenues avec l'insuline NPH administrée 1 à 2 fois par jour. Cependant, à la fin des études avec Lantus, les valeurs de glycémie à jeun (dans 1 étude sur 3 chez les diabétiques de type 1) de même que la fréquence des hypoglycémies nocturnes (dans 1 étude sur 3 chez les diabétiques de type 1 et dans les 2 études chez les diabétiques de type 2) étaient significativement plus faibles qu'avec l'insuline NPH.
Toutefois, la différence concernant les hypoglycémies nocturnes chez les diabétiques de type 1 n'a été observée que dans le groupe qui avait reçu précédemment l'insuline NPH 1 fois par jour (au lieu de 2 fois par jour) et cela seulement à partir du deuxième mois de traitement.
Toutes études confondues, le taux global d'hypoglycémies sous Lantus ne se différencie pas de celui sous insuline NPH.
Trois études ultérieures menées chez les diabétiques de type 1 et/ou chez les diabétiques de type 2 ont montré que Lantus pouvait être administré 1 fois par jour avant le coucher, mais également avant le repas du soir ou avant le petit déjeuner.
Pédiatrie
Dans deux études, l'efficacité et la sécurité d'emploi de Lantus (1 fois par jour avant le coucher) ont été démontrées chez l'enfant à partir de 6 ans et chez l'adolescent. Des patients diabétiques de type 1 âgés de 6 à 15 ans (n = 349) ont reçu durant 28 semaines un traitement associant de l'insuline humaine avec soit Lantus 1 fois par jour avant le coucher, soit de l'insuline humaine NPH 1 ou 2 fois par jour. Les taux d'hémoglobine glyquée et la fréquence des hypoglycémies étaient semblables dans les deux groupes.
Une étude de 24 semaines en groupes parallèles a été menée chez 125 enfants diabétiques de type 1 âgés de 1 à 6 ans (moyenne: 4,2 ans), comparant l'insuline glargine, donnée une fois par jour le matin, à l'insuline NPH, donnée une ou deux fois par jour comme insuline basale. Les deux groupes ont reçu des bolus d'insuline avant les repas. Dans le groupe insuline glargine, il n'y avait pas d'enfants âgés de moins de deux ans (un enfant dans le groupe NPH). Dix enfants âgés de deux à quatre ans ont été traités par l'insuline glargine contre 16 avec l'insuline NPH.
L'objectif principal qui était de démontrer la non-infériorité de l'insuline glargine par rapport à l'insuline NPH sur le nombre total d'hypoglycémies n'a pas été atteint. Le nombre d'événements hypoglycémiques a eu tendance à être plus élevé avec l'insuline glargine [rapport des taux d'hypoglycémies insuline glargine/NPH = 1,18 (IC 95 %: 0,97-1,44)].
Les variations de l'hémoglobine glyquée et de la glycémie ont été comparables entre les deux groupes de traitement. Aucun nouveau signal de tolérance n'a été identifié dans cette étude.
Données à long terme
L'étude ORIGIN* (Outcome Reduction with Initial Glargine INtervention) a été menée chez 12 537 participants à haut risque cardiovasculaire (CV) et présentant une anomalie de la glycémie à jeun (AGJ), une intolérance au glucose ou un diabète de type 2 à un stade précoce. Les participants, randomisés, ont reçu soit de l'insuline glargine soit un traitement de référence pour leur hyperglycémie. La durée médiane de suivi était d'environ 6,2 années.
* The ORIGIN Trial Investigators - Basal Insulin and Cardiovascular and Other Outcomes in Dysglycemia – N Engl J Med 2012; 367:319-328 July 26, 2012 DOI: 10.1056/NEJMoa1203858
Le premier co-critère principal d'efficacité a été le temps jusqu'au premier cas de décès d'origine CV, d'infarctus du myocarde non fatal ou d'accident vasculaire cérébral non fatal. Le second co-critère principal a été le temps jusqu'à la survenue de l'un des événements du premier co-critère principal ou d'une procédure de revascularisation (cardiaque, carotide ou périphérique) ou d'une hospitalisation pour insuffisance cardiaque.
Aucune différence n'a été constatée entre l'insuline glargine et le traitement de référence pour les deux co-critères principaux d'efficacité.
L'insuline glargine n'a pas altéré le risque relatif de morbidité et de mortalité CV comparativement au traitement standard. Le taux d'HbA1c médian sous traitement a fluctué de 5,9 à 6,4 % dans le groupe insuline glargine et entre 6,2 % et 6,6 % dans le groupe traitement standard pendant toute la durée du suivi. Les taux d'hypoglycémie sévère (nombre de patients affectés pour 100 patients par année d'exposition) ont été de 1,05 dans le groupe insuline glargine et de 0,30 dans le groupe traitement standard.
Au cours de cette étude de six ans, 42 % des patients du groupe insuline glargine n'ont jamais présenté d'hypoglycémie. L'incidence globale des cancers (tous types confondus) ou décès par cancer était similaire entre les deux groupes de traitement.
Informations complémentaires
Rétinopathie:
Les effets de Lantus (1 injection par jour) sur la rétinopathie diabétique ont été évalués sur 5 ans dans une étude en ouvert contrôlée versus NPH (administré 2 fois par jour) chez 1024 patients diabétiques de type 2, chez qui la progression de la rétinopathie de 3 points ou plus sur l'échelle de ETDRS (Early Treatment Diabetic Retinopathy Study) a été recherchée par photographie du fond d'œil. Aucune différence significative n'a été observée dans la progression de la rétinopathie diabétique entre les groupes Lantus et insuline NPH.
Pharmacocinétique
Absorption
Chez des sujets sains comme chez les diabétiques, l'analyse des concentrations sériques d'insuline a montré que la résorption de l'insuline glargine était plus lente et beaucoup plus prolongée que celle de l'insuline NPH humaine et qu'il n'y avait pas de pics après injection sous-cutanée d'insuline glargine.
Autrement dit, les concentrations étaient conformes au déroulement chronologique de l'activité pharmacodynamique de l'insuline glargine. Comme le montre l'illustration 1, l'effet de Lantus se manifeste plus lentement que l'effet de l'insuline NPH. L'effet maximum est atteint au bout de 3 à 5 heures. La durée médiane de l'effet à partir du moment de l'injection s'élève à 24 heures pour Lantus contre 14,5 heures pour l'insuline NPH.
Après administration de l'insuline glargine dans la paroi abdominale, dans le muscle deltoïde ou dans la cuisse, aucune différence importante des taux sériques d'insuline n'a été relevée.
Après administration intraveineuse, la demi-vie d'élimination apparente de l'insuline glargine et de l'insuline humaine sont comparables.
Des investigations pharmacocinétiques effectuées après administration sous-cutanée de Lantus ont montré des résultats très similaires le 2ème, le 5ème et le 12ème jour et indiquent que l'état d'équilibre (steady-state) est atteint dès le 2ème jour.
|
Paramètre |
|
5ème jour/ 2ème jour |
12ème jour/ 2ème jour |
|
Cmax |
Valeur escomptée |
93,9 % |
115,1 % |
|
AUC (0-24h) |
Valeur escomptée |
89,0 % |
107,8 % |
Distribution
Aucunes données.
Métabolisme
Après injection sous-cutanée de Lantus chez 34 patients diabétiques de type 1, l'insuline glargine était rapidement métabolisée au niveau de l'extrémité carboxyle de la chaîne bêta, formant deux métabolites actifs M1 (21A-Gly-Insuline) et M2 (21A-Gly-des-30B-Thr-insuline). Dans le plasma, le métabolite M1 est le principal métabolite circulant L'exposition au métabolite M1 augmente avec la dose de Lantus. Les données pharmacocinétiques et pharmacodynamiques indiquent que l'effet d'une injection sous-cutanée de Lantus est principalement basé sur l'exposition au métabolite M1. L'insuline glargine et le métabolite M2 n'étaient pas détectables chez la vaste majorité des sujets. Lorsque ces métabolites étaient détectables, leurs concentrations étaient indépendantes de la dose de Lantus administrée.
Cinétique versus insuline glargine 300 unités/ml:
La pharmacocinétique de Lantus (insuline glargine 100 unités/ml) versus Toujeo (insuline glargine 300 unités/ml) après 8 jours d'injection quotidienne a été évaluée chez 30 patients atteints de diabète de type 1. Après une prise quotidienne de 0,4 U/kg, l'exposition à l'état d'équilibre à 24 heures (INS-AUC0-24) était de 17% inférieure pour Toujeo comparativement à Lantus. Pour Toujeo, le temps nécessaire pour atteindre 50 % de l'INS-AUC0-24 était semblable à celui de Lantus. Les résultats de cette étude pharmacocinétique concordent avec ceux des essais de la Phase 3, lors desquels la dose de Toujeo était 10 à 18 % plus élevée que celle de Lantus.
Élimination
Aucunes données.
Cinétique pour certains groupes de patients
Dans des études cliniques, les analyses de sous-groupes (selon l'âge et le sexe) ne montrent aucune différence, en termes de tolérance ou d'efficacité, entre l'ensemble de la population étudiée et les différents sous-groupes de patients traités par l'insuline glargine.
Population pédiatrique
La pharmacocinétique chez les enfants diabétiques de type 1 âgés de 2 ans à moins de 6 ans a été évaluée dans une étude clinique (voir section «Propriétés/Effets»). Les concentrations plasmatiques de l'insuline glargine et de ses principaux métabolites M1 et M2 à l'état d'équilibre ont été mesurées chez des enfants traités par l'insuline glargine. Elles ont montré un profil similaire à celui des adultes et n'ont fourni aucune preuve d'accumulation de l'insuline glargine ou de ses métabolites à long terme.
Données précliniques
Les données précliniques issues des études conventionnelles sur la pharmacologie de sécurité, la toxicité en administration répétée, la génotoxicité, la carcinogénicité et la toxicité pour la reproduction n'ont pas révélé de risque particulier pour l'homme.
Remarques particulières
Incompatibilités
Il ne faut ni mélanger Lantus à une autre insuline ni le diluer. Un mélange ou une dilution risquerait en effet de modifier le profil d'action en fonction du temps et un mélange pourrait provoquer une précipitation.
Pour cette raison, il importe de vérifier que les seringues ne contiennent aucune trace d'autre produit.
Stabilité
Ce médicament ne doit pas être utilisé au-delà de la date figurant après la mention «EXP» sur l'emballage.
Remarques particulières concernant le stockage
Avant la première utilisation
Avant utilisation, les cartouches de Lantus ou les stylos SoloStar doivent être conservés au réfrigérateur (2 °C-8 °C). Ne pas congeler. S'assurer que le récipient n'entre pas en contact direct avec le compartiment congélateur ou avec des poches de congélation. Si la solution a été congelée, celle-ci ne doit plus être utilisée.
Conserver dans l'emballage d'origine et à l'abri de la lumière.
Après la première utilisation
Lantus en cartouches ou en stylos préremplis en cours d'utilisation ou transportés en réserve peuvent être conservés à une température ne dépassant pas 30 °C pendant 4 semaines au maximum et ne doivent plus être remis au réfrigérateur. Après 4 semaines de stockage, le médicament, entamé ou non, ne doit plus être utilisé. Garder à l'abri de la lumière.
Tenir hors de portée des enfants.
Remarques concernant la manipulation
Examiner le SoloStar ou les cartouches avant l'emploi. N'utiliser que si la solution est claire, incolore, sans particules solides visibles et a l'aspect de l'eau. Comme Lantus est une solution, il n'est pas nécessaire de la remettre en suspension avant l'emploi.
Avant la première utilisation, il faut conserver le SoloStar à température ambiante pendant 1 à 2 heures. Avant l'injection, éliminer les bulles d'air de la cartouche. Avant d'utiliser le SoloStar, le mode d'emploi se trouvant avec la notice d'emballage doit être lu soigneusement. Les stylos vides ne doivent jamais être réutilisés et doivent être éliminés conformément à la réglementation en vigueur.
Les cartouches de Lantus doivent être utilisées avec l'AllStar PRO ou le JuniorSTAR.
Avant toute utilisation, il convient de s'assurer que le mode d'emploi de l'injecteur qui l'accompagne mentionne les cartouches de Lantus de sanofi-aventis. Avant l'insertion dans le stylo, il faut conserver la cartouche à température ambiante pendant 1 à 2 heures. Avant l'injection, éliminer les bulles d'air de la cartouche (voir le mode d'emploi du stylo). Respecter soigneusement le mode d'emploi du stylo. Un stylo d'insuline défectueux ou qui ne fonctionne pas correctement (à la suite d'un défaut mécanique) doit être éliminé et remplacé par un nouveau stylo. Ne pas remplir à nouveau les cartouches vides.
Afin d'éviter la transmission de maladies, chaque stylo prêt à l'emploi ne doit être utilisé que par une seule personne.
Numéro d’autorisation
55346, 58044 (Swissmedic).
Présentation
Cartouches de 3 ml pour l'AllStar PRO ou le JuniorSTAR: en boîte de 5 (B)
SoloStar (stylo prérempli avec une cartouche de 3 ml): en boîte de 5 (B)
Titulaire de l’autorisation
sanofi-aventis (suisse) sa, 1214 Vernier/GE
Mise à jour de l’information
Septembre 2022