Composition
Principes actifs
Gestodenum, Ethinylestradiolum.
Excipients
Lactosum monohydricum 40mg, Cellulosum microcristallinum (E460a), Magnesii stearas (E470b), Potassii polacrilinum, Hypromellosum, Titanii dioxidum (E171), Ferrum oxydatum rubrum et flavum (E172) [uniquement dans les comprimés pelliculés jaunes], PolyethylenglycolumMacrogolum 1450 [dans les comprimés pelliculés jaunes], Macrogolum 1500 [uniquement dans les comprimés pelliculés blancs], Cera montanglycoli pro compresso obducto.
Indications/Possibilités d’emploi
Contraception hormonale.
La décision de prescrire Mirelle doit être prise en tenant compte des facteurs de risque de la patiente, notamment ses facteurs de risque de thromboembolie veineuse (TEV), ainsi que du risque de TEV associé à Mirelle en comparaison aux autres CHC (Contraceptifs Hormonaux Combinés) (voir rubriques «Contre-indications» et «Mises en garde et précautions»).
Posologie/Mode d’emploi
Les CHC tels que Mirelle ne devraient être prescrits que par des médecins ayant l'expérience de ces traitements et qui sont en mesure, d'une part, de fournir aux patientes toutes les explications requises sur les avantages et inconvénients de toutes les méthodes contraceptives disponibles et, d'autre part, de procéder à un examen général et gynécologique.
La prescription d'un CHC doit en principe se faire conformément aux dernières recommandations de la Société Suisse de Gynécologie et d'Obstétrique (SSGO).
Les comprimés pelliculés doivent être pris dans l'ordre indiqué sur la plaquette (début dans l'alvéole intitulé «1/Start»), si possible à la même heure de la journée et de préférence avec du liquide. Un comprimé pelliculé par jour est pris pendant 28 jours successifs. La patiente doit prendre d'abord les 24 comprimés pelliculés jaunes (actifs), puis les 4 comprimés pelliculés blancs (inactifs). Après la prise du dernier comprimé pelliculé, le traitement doit être continué sans interruption avec une nouvelle plaquette de Mirelle. Une hémorragie de privation survient habituellement le 2e ou 3e jour après la prise du dernier comprimé pelliculé jaune et peut encore se prolonger alors que la nouvelle plaquette est déjà entamée.
Début du traitement
Femmes n'ayant pas utilisé de contraceptifs hormonaux le mois précédent
Il faut commencer la prise des comprimés pelliculés le 1er jour du cycle (= 1er jour des règles). Il est aussi possible de commencer entre le 2e et le 5e jour des règles, mais il est alors recommandé d'utiliser d'autres méthodes contraceptives non hormonales (à l'exception de la méthode d'abstinence périodique selon Ogino-Knaus et de la méthode des températures) pendant les 7 premiers jours de la prise de comprimés pelliculés lors du 1er cycle.
Remplacement d'un autre contraceptif hormonal combiné (CHC, y compris anneau vaginal ou patch transdermique) par Mirelle
La prise de Mirelle se fait de préférence le lendemain de la prise du dernier comprimé actif du CHC précédent, mais au plus tard le jour suivant l'intervalle habituel sans prise ou suivant la phase placebo.
Dans le cas d'un patch transdermique ou d'un anneau vaginal, il est recommandé de commencer la prise de Mirelle le jour du retrait du dernier anneau resp. du dernier patch, et dans tous les cas au plus tard le jour où le prochain patch ou anneau vaginal aurait dû être appliqué.
Remplacement d'une préparation à progestatif seul (minipilule, injection dépôt, implant, dispositif intra-utérin délivrant du progestatif (DIU)) par Mirelle
La transition à partir d'une minipilule peut se faire à tout moment, sans interruption. Dans le cas des implants et des DIU, le traitement commencera au plus tôt le jour du retrait de l'implant ou du dispositif et, dans le cas d'un contraceptif injectable, le jour prévu pour l'injection suivante. Dans tous ces cas, il convient d'utiliser parallèlement une autre méthode contraceptive non hormonale (à l'exception de la méthode d'abstinence périodique selon Ogino-Knaus et de la méthode des températures) pendant les 7 premiers jours du traitement.
Après une avortement dans le 1er trimestre de la grossesse
La prise de Mirelle peut commencer immédiatement. Le recours à d'autres méthodes contraceptives est alors inutile.
Après un avortement au 2e trimestre de grossesse ou un accouchement
La décision quant à la (re)prise d'un CHC tel que Mirelle après un avortement au 2e trimestre de grossesse ou un accouchement doit tenir compte du risque accru d'accidents thromboemboliques veineux pendant la période puerpérale (jusqu'à 12 semaines après l'accouchement ou l'avortement; cf. «Mises en garde et précautions»).
Dans tous les cas, après un accouchement ou un avortement au 2e trimestre de grossesse, la prise de Mirelle doit débuter au plus tôt entre le 21e et le 28e jour. Si le traitement débute plus tard, il est recommandé d'appliquer des méthodes contraceptives supplémentaires non hormonales durant les 7 premiers jours de la prise. Si des rapports sexuels ont eu lieu entre-temps, il convient d'exclure l'éventualité d'une grossesse ou d'attendre les premières règles avant de débuter le traitement.
Conduite à tenir en cas d'oubli d'un comprimé pelliculé
Si la prise d'un ou plusieurs comprimés pelliculés jaunes (actifs) a été oubliée, la protection contraceptive est compromise en fonction de la durée de l'interruption depuis la prise du dernier comprimé pelliculé, en particulier lorsque l'intervalle sans hormone (comprimés pelliculés blancs inactifs) en est prolongé.
Si l'utilisatrice s'aperçoit dans un délai de 12 heures qu'elle a oublié de prendre un comprimé pelliculé jaune à l'heure habituelle, elle doit prendre celui-ci immédiatement. Les comprimés pelliculés suivants seront à nouveau pris à l'heure habituelle. La protection contraceptive n'est alors pas compromise.
Si l'heure habituelle de la prise du comprimé pelliculé jaune est passée depuis plus de 12 heures ou si plusieurs comprimés pelliculés jaunes successifs ont été oubliés, la protection contraceptive n'est plus assurée. La patiente doit ingérer le dernier comprimé pelliculé oublié dès qu'elle s'en aperçoit et le comprimé pelliculé suivant à l'heure habituelle, même si cela implique qu'elle prenne deux comprimés pelliculés ce jour-là. La prise ultérieure se fait à l'heure habituelle. Il est en plus recommandé d'utiliser d'autres méthodes contraceptives non hormonales pendant les 7 jours suivants (à l'exception de la méthode d'abstinence périodique selon Ogino-Knaus et de la méthode des températures).
Si la prise des comprimés pelliculés blancs (inactifs) devait être commencée pendant ces 7 jours, la patiente doit commencer directement une nouvelle plaquette après la prise du dernier comprimé pelliculé jaune (actif), c. à d. qu'elle ne doit pas prendre les comprimés pelliculés blancs et les jeter. Ceci permet d'éviter une interruption trop longue de la prise hormonale et ainsi le risque d'une ovulation. Il est improbable qu'une hémorragie de privation survienne avant la fin des comprimés pelliculés jaunes de la 2e plaquette, cependant, des petites pertes sanglantes ou des saignements intermenstruels peuvent se produire.
Si l'hémorragie de privation ne se produit pas après la prise du dernier comprimé pelliculé jaune de la deuxième plaquette, il faut exclure une grossesse avant de commencer une nouvelle plaquette.
Des erreurs dans la prise des comprimés pelliculés blancs peuvent être négligées, à condition que la prise de la nouvelle plaquette soit commencée le bon jour.
Conduite à tenir en cas de troubles gastro-intestinaux
En cas de troubles gastro-intestinaux sévères – quelle que soit leur cause (c.-à-d. aussi en cas de diarrhée d'origine médicamenteuse, etc.) – l'absorption peut être incomplète, et des méthodes de contraception supplémentaires doivent être utilisées.
En cas de vomissements dans les 4 heures après la prise d'un comprimé pelliculé jaune, il convient de suivre les recommandations données sous «Conduite à tenir en cas de l'oubli d'un comprimé». Afin de pouvoir conserver le schéma habituel de prise, le comprimé pelliculé jaune supplémentaire doit être prélevé d'une plaquette de réserve.
Décalage de la menstruation
Report de la menstruation (allongement du cycle)
La prise doit être poursuivie par la plaquette suivante sans prendre les 4 comprimés pelliculés blancs de la plaquette actuelle. La patiente peut ainsi retarder la menstruation aussi longtemps qu'elle le désire (au maximum jusqu'à la fin des comprimés pelliculés jaunes de la deuxième plaquette). Pendant cette période, des petites pertes sanglantes ou des saignements intermenstruels peuvent se produire. La prise régulière de Mirelle sera ensuite poursuivie après une pause de 4 jours sans comprimés pelliculés.
Avance de la menstruation
Le début de la menstruation peut être avancé à un autre jour de la semaine en raccourcissant à volonté la période de prise de comprimés pelliculés blancs. Plus cette période est courte, plus la survenue d'une hémorragie de privation est improbable et plus la fréquence des petites pertes sanglantes ou des saignements intermenstruels pendant la prise de la plaquette suivante est élevée (comme lors du report de la menstruation).
Conduite à tenir en cas d'irrégularités menstruelles
Des pertes sanglantes et des saignements intermenstruels peuvent survenir avec tous les CHC, en particulier pendant les 3 premiers mois de la prise.
Si ces saignements persistent, s'ils surviennent pour la première fois après des cycles auparavant réguliers ou s'ils se répètent, il faut aussi envisager des causes d'origine non hormonale. Il est alors indiqué d'avoir recours à des mesures diagnostiques appropriées afin d'exclure une grossesse, une infection, une affection maligne ou une autre affection.
Si une pathologie a pu être exclue, la prise de Mirelle peut reprendre. Le passage à une autre formulation peut éventuellement aussi résoudre le problème.
Certaines femmes ne présentent aucune hémorragie de privation pendant la prise des comprimés pelliculés blancs. Une grossesse est improbable si le CHC a été pris conformément aux instructions posologiques. Si le CHC n'a pas été pris selon les instructions avant la première hémorragie de privation manquante, ou en cas d'absence de deux hémorragies de privation successives, la prise des comprimés pelliculés ne doit pas être poursuivie et une méthode de contraception non hormonale doit être utilisée jusqu'à ce qu'une grossesse puisse être exclue.
Une aménorrhée (allant éventuellement de pair avec une anovulation) ou une oligoménorrhée peuvent survenir chez certaines femmes après l'arrêt du CHC, en particulier si elles étaient déjà présentes avant ou pendant l'utilisation du CHC.
Instructions posologiques particulières
Enfants et adolescents
L'efficacité et la sécurité de Mirelle ont été étudiées chez des femmes âgées de 18 ans et plus. Chez les adolescentes (lorsque le médicament est indiqué), la posologie recommandée de Mirelle est la même que chez les adultes. L'utilisation de Mirelle avant la première menstruation n'est pas indiquée.
Patientes âgées
Mirelle n'est pas indiqué après la ménopause.
Patients présentant des troubles de la fonction rénale
Mirelle n'a pas été étudié chez les femmes atteintes d'insuffisance rénale et aucune recommandation posologique ne peut être formulée pour ces patientes.
Patients présentant des troubles de la fonction hépatique
Mirelle ne doit pas être utilisée chez des femmes avec une insuffisance hépatique.
Contre-indications
·Présence ou risque de thromboembolie veineuse (TEV)
· thromboembolie veineuse - TEV existante (également pour les patientes sous anticoagulants) ou antécédents de TEV (p.ex. thrombose veineuse profonde ou embolie pulmonaire);
·facteurs de risque majeurs de thromboembolie veineuse tels qu'une prédisposition connue, héréditaire ou acquise, telle qu'une résistance à la protéine C activée (PCa) (y compris une mutation du facteur V de Leiden), un déficit en antithrombine III, un déficit en protéine C, un déficit en protéine S;
·présence simultanée de multiples facteurs de risque de thromboembolie veineuse, selon la rubrique «Mises en garde et précautions».
·présence ou risque de thromboembolie artérielle (TEA)
·thromboembolie artérielle, antécédents de TEA ou prodromes de TEA (p.ex. angine de poitrine, infarctus du myocarde, accident ischémique transitoire, accident vasculaire cérébral);
·facteurs de risque majeurs de TEA comme
·diabète avec complications vasculaires
·hypertension artérielle sévère
·dyslipoprotéinémie sévère
·migraine avec signes neurologiques focaux (y compris antécédents)
·prédisposition héréditaire ou acquise à la TEA, telle qu’une hyperhomocystéinémie ou la présence d’anticorps anti-phospholipides (anticorps anti-cardiolipine, anticoagulant lupique)
·présence simultanée de multiples facteurs de risque de TEA, selon la rubrique «Mises en garde et précautions».
·présence ou antécédents d'affection hépatique, en l'absence de normalisation des tests fonctionnels hépatiques;
·utilisation concomitante avec l'association des principes actifs ombitasvir/paritaprévir/ritonavir avec ou sans dasabuvir, glécaprévir/pibrentasvir et sofosbuvir/velpatasvir/voxilaprévir (médicament pour le traitement de l'hépatite C) (voir «Mises en garde et précautions» et «Interactions»);
·tumeur hépatique (bénigne ou maligne) ou antécédent de tumeur hépatique;
·existence ou suspicion d'une pathologie maligne dépendante des hormones sexuelles au niveau de l'appareil génital et du sein;
·présence ou antécédents connus de pancréatite, si elle est ou était associée à une hypertriglycéridémie sévère;
·saignements vaginaux d'origine inconnue;
·grossesse confirmée ou suspicion de grossesse;
·hypersensibilité à l'un des composants de Mirelle.
Mises en garde et précautions
Le risque de thromboembolie veineuse (TEV) et de thromboembolie artérielle (TEA) est augmenté chez les femmes utilisant un CHC par rapport à celles qui n'en utilisent pas. Les mises en garde et précautions décrites ci-après doivent être prises en considération avant toute prescription (cf. «Risque de thromboembolie veineuse [TEV]» et «Risque de thromboembolie artérielle [TEA]»). Il est en outre important d'informer la patiente des risques d'accidents thromboemboliques veineux et artériels, des facteurs connus de risques vasculaires et en particulier des symptômes de TEV et de TEA ainsi que des mesures à prendre en présence de ces symptômes et de suspicion de thrombose (cf. «Les symptômes d'une TEV [thrombose veineuse profonde et embolie pulmonaire]» et «Les symptômes d'une TEA»).
Avant de prescrire un contraceptif hormonal comme Mirelle, les bénéfices associés à son utilisation doivent être évalués par rapport aux maladies/risques détaillés ci-dessous. Le degré de gravité de chaque facteur individuel ainsi que la présence concomitante de plusieurs facteurs de risque doivent être pris en compte et discutés avec la patiente (cf. également «Contre-indications»). La patiente doit en outre être invitée à lire attentivement la notice d'emballage et à suivre les conseils qui y figurent.
Avant le début ou le renouvellement de l'utilisation d'un CHC tel que Mirelle, il est nécessaire de procéder à une anamnèse personnelle et familiale minutieuse ainsi qu'à un examen général et gynécologique approfondi en prenant en compte les «Contre-indications» et les «Mises en garde et précautions» afin de dépister les affections nécessitant un traitement ainsi que les états à risque, et de pouvoir exclure l'éventualité d'une grossesse. Ces examens comprennent généralement une mesure de la tension artérielle, un examen des seins, de l'abdomen et des organes pelviens (avec frottis cytologique du col) et les examens de laboratoire appropriés.
Les examens doivent être répétés à intervalle régulier pendant la durée d'utilisation des CHC. Le type et la fréquence d'examen doivent toutefois être déterminés individuellement et se référer aux directives de la Société suisse de gynécologie et d'obstétrique (SSGO). Les contre-indications (p.ex. accident ischémique transitoire) et les facteurs de risque (p.ex. anamnèse familiale de thrombose veineuse ou artérielle; voir «Facteurs de risque de TEV» et «Facteurs de risque de TEA») peuvent apparaître pour la première fois en cours d'utilisation d'un CHC et doivent dès lors être recherchés lors de chaque contrôle.
Motifs imposant l'arrêt immédiat de la prise du médicament
La patiente doit être informée qu'en cas d'apparition de l'une des contre-indications précitées ou de l'une des situations suivantes, il lui faut consulter au plus vite un médecin, qui décidera de la poursuite ou de l'arrêt de l'utilisation du CHC:
·Première apparition ou exacerbation de maux de tête de type migraineux ou survenue plus fréquente de maux de tête d'une intensité inhabituelle;
·apparition soudaine de troubles visuels, auditifs, de l'élocution ou d'autres troubles de la perception;
·dès les premiers signes d'événements thromboemboliques (voir «Symptômes de TEV [thrombose veineuse profonde et embolie pulmonaire]» et «Symptômes de TEA»);
·4 semaines au moins avant une intervention chirurgicale programmée et pendant une immobilisation (p.ex. à la suite d'un accident ou d'une opération);
·augmentation cliniquement pertinente de la tension artérielle (lors de mesures répétées);
·apparition d'un ictère, d'une hépatite ou de prurit généralisé;
·fortes douleurs épigastriques ou hépatomégalie;
·états dépressifs sévères;
·grossesse ou suspicion de grossesse.
Risque de thromboembolie veineuse (TEV)
Le risque de TEV est augmenté chez les femmes utilisant un CHC par rapport à celles qui n'en utilisent pas. Les CHC contenant du lévonorgestrel, du norgestimate ou de la noréthistérone sont associés au risque de TEV le plus faible. Le risque de TEV associé aux autres CHC, tels que Mirelle, peut être jusqu'à deux fois plus élevé.
La décision de prendre le médicament doit être prise uniquement après un entretien approfondi avec la patiente, afin de s'assurer qu'elle comprend:
·Le risque de TEV associé à la prise de Mirelle.
·Comment ses facteurs de risque personnels préexistants influent sur ce risque?
·Le risque plus élevé de développer une TEV pendant la première année d'utilisation (et en particulier pendant les 3 premiers mois).
·Les données disponibles indiquent que le risque de TEV est accru aussi bien lors de la première utilisation d'un CHC que lors de la réutilisation du même ou d'un autre CHC après une interruption d'au moins 4 semaines ou plus.
·Mirelle est un médicament. En cas d'accident ou d'intervention chirurgicale, la patiente doit informer les médecins traitants qu'elle prend Mirelle.
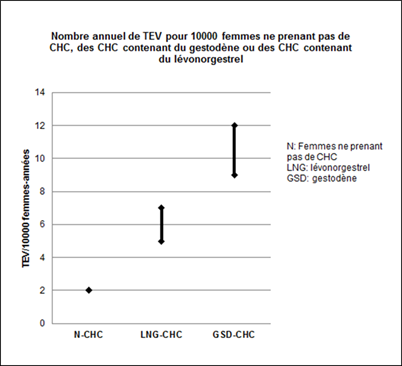
Environ 2 femmes sur 10'000 n'utilisant pas de CHC et qui ne sont pas enceintes développeront une TEV au cours d'une année. Le risque peut toutefois être considérablement plus élevé, selon les facteurs de risque individuels (voir ci-dessous).
À partir des données épidémiologiques, il est possible d'estimer que 9 à 12 femmes sur 10'000 utilisant un CHC contenant du gestodène développeront une TEV au cours d'une année. En comparaison, ce nombre est estimé à 5 à 7 par année pour 10'000 femmes utilisant un CHC contenant du lévonorgestrel.
Dans les deux cas, le nombre de TEV par année est inférieur à celui attendu pendant la grossesse ou en période post-partum.
La TEV peut être fatale dans 1 à 2% des cas.
Très rarement, chez des utilisatrices de CHC, des cas de thrombose veineuse ont été signalés en dehors des membres, p.ex. thromboses des veines sinusales ou thromboses des veines hépatiques, mésentériques, rénales ou rétiniennes.
Facteurs de risque de TEV
Le risque de complications thromboemboliques veineuses chez les utilisatrices de CHC peut être considérablement accru si d'autres facteurs de risque sont présents, surtout s'ils sont multiples (voir le tableau ci-dessous). Lors de l'évaluation du rapport bénéfices/risques, il est important de prendre en considération l'augmentation particulière du risque d'accident thromboembolique veineux en présence de plusieurs facteurs de risques concomitants, augmentation qui peut être supérieure à la seule somme des risques pris individuellement.
Dans ce cas, le risque global de TEV doit être pris en compte.
Mirelle est contre-indiqué chez les femmes présentant simultanément de multiples facteurs de risque qui les exposent globalement à un risque élevé de thrombose veineuse.
Tableau: Facteurs de risque de TEV
|
Facteur de risque |
Commentaire |
|
Obésité (indice de masse corporelle supérieur à 30 kg/m²) |
L'augmentation de l'IMC accroît considérablement le risque. |
|
Immobilisation prolongée, intervention chirurgicale majeure, toute intervention chirurgicale sur les jambes ou la hanche, neurochirurgie ou traumatisme majeur. |
Dans ces situations, il est conseillé de suspendre la prise des comprimés pelliculés (au moins quatre semaines à l'avance en cas de chirurgie programmée) et de ne reprendre le CHC que deux semaines au moins après la complète remobilisation. Une autre méthode de contraception doit être utilisée afin d'éviter une grossesse non désirée. |
|
Antécédents familiaux (chaque thromboembolie veineuse survenue dans la fratrie ou chez un parent, en particulier à un âge relativement jeune, c.-à-d. avant 50 ans) |
En cas de prédisposition héréditaire suspectée, la femme devra être adressée à un spécialiste pour avis avant toute décision concernant la prise de Mirelle. |
|
Autres affections médicales associées à un risque accru de TEV |
Lupus érythémateux disséminé, syndrome hémolytique et urémique, maladies inflammatoires chroniques intestinales (maladie de Crohn ou rectocolite hémorragique), drépanocytose, affections maligne. |
|
Âge |
En particulier au-delà de 35 ans |
Remarque: l'immobilisation temporaire, y compris les trajets aériens >4 heures, peut également constituer un facteur de risque de TEV, en particulier chez les femmes présentant d'autres facteurs de risque.
Il n'existe aucun consensus quant au rôle éventuel joué par les varices et les thrombophlébites superficielles dans l'apparition ou la progression d'une thrombose veineuse.
Le risque accru de thromboembolie pendant la période puerpérale doit être pris en compte. Certaines données indiquent en effet que le risque peut être encore augmenté jusqu'à 12 semaines après l'accouchement.
Symptômes de TEV (thrombose veineuse profonde et embolie pulmonaire)
La patiente doit être informée qu'en cas d'apparition d'un ou de plusieurs de ces symptômes, elle doit consulter un médecin en urgence et indiquer au personnel médical qu'elle prend Mirelle.
·Les symptômes de thrombose veineuse profonde des membres inférieurs peuvent inclure:
·gonflement unilatéral d'une jambe ou le long d'une veine de la jambe;
·sensation de tension ou douleur à une jambe, même si elle n'est ressentie qu'en position debout ou en marchant;
·sensation de chaleur, rougeur ou changement de la coloration cutanée de la jambe affectée.
·Les symptômes de l'embolie pulmonaire peuvent inclure:
·difficulté respiratoire subite et inexpliquée, respiration rapide ou détresse respiratoire, intolérance à l'effort;
·toux d'apparition soudaine, éventuellement accompagnée d'expectorations sanglantes;
·douleur aiguë et soudaine dans la poitrine pouvant s'amplifier à la respiration profonde;
·obnubilation sévère, vertiges ou sensation d'angoisse;
·tachycardie ou arythmie.
Certains de ces symptômes (p.ex. «essoufflement» ou «toux») ne sont pas spécifiques et peuvent être interprétés à tort comme des signes d'événements fréquents ou moins sévères (infections respiratoires, p. ex.).
Risque de thromboembolie artérielle (TEA)
Des études épidémiologiques ont montré une association entre l'utilisation de contraceptifs hormonaux et l'augmentation du risque de thromboembolie artérielle (infarctus du myocarde, accident cérébrovasculaire ou accident ischémique transitoire). Avant de décider de prescrire Mirelle, la patiente doit être informée de ce risque et, surtout, du fait que des facteurs de risque individuels préexistants sont susceptibles d'aggraver ce risque.
De très rares cas de thromboses dans d'autres vaisseaux sanguins (tels que les artères hépatiques, mésentériques, rénales ou rétiniennes) ont été observés chez les utilisatrices.
Facteurs de risque de TEA
Le risque de complications thromboemboliques artérielles ou d'accident cérébrovasculaire chez les utilisatrices de CHC augmente avec la présence de facteurs de risque (voir tableau). Lors de l'évaluation du rapport bénéfices/risques, il est important de prendre en considération l'augmentation particulière du risque d'accident thromboembolique artérielle en présence de plusieurs facteurs de risques concomitants, augmentation qui peut être supérieure à la seule somme des risques pris individuellement. Dans ce cas, le risque global de TEA doit être pris en compte. Mirelle est contre-indiqué chez les femmes présentant un facteur de risque sévère ou de multiples facteurs de risque de TEA qui les exposent à un risque élevé de thrombose artérielle.
Tableau: Facteurs de risque de TEA
|
Facteur de risque |
Commentaire |
|
Âge |
En particulier au-delà de 35 ans |
|
Tabagisme |
Il doit être conseillé aux femmes de ne pas fumer si elles souhaitent utiliser un CHC comme Mirelle. Une méthode de contraception différente doit être fortement conseillée aux femmes de plus de 35 ans qui continuent de fumer. |
|
Hypertension artérielle |
|
|
Diabète |
L'utilisation de CHC est contre-indiquée chez les femmes diabétiques qui présentent déjà des complications vasculaires. |
|
Dyslipoprotéinémie |
|
|
Valvulopathie cardiaque |
|
|
Fibrillation auriculaire |
|
|
Obésité (indice de masse corporelle supérieur à 30 kg/m2) |
L'augmentation de l'IMC accroît considérablement le risque. |
|
Antécédents familiaux (thromboembolie artérielle survenue dans la fratrie ou chez un parent, en particulier à un âge relativement jeune, c.-à-d. avant 50 ans). |
En cas de prédisposition héréditaire suspectée, la femme devra être adressée à un spécialiste pour avis avant toute décision concernant la prise de Mirelle. |
|
Migraine |
L'accroissement de la fréquence ou de la sévérité des migraines lors de la prise de Mirelle peut être le prodrome d'un événement cérébrovasculaire et constituer un motif d'arrêt immédiat de Mirelle. |
|
Autres affections médicales associées à un risque accru de TEA. |
Hyperhomocystéinémie, Lupus érythémateux disséminé, drépanocytose, affections malignes. |
Symptômes de TEA
Les femmes doivent être informées qu'en cas d'apparition d'un ou de plusieurs de ces symptômes, elles doivent consulter un médecin en urgence et indiquer au personnel médical qu'elles prennent Mirelle.
·Les symptômes d'un accident cérébrovasculaire peuvent inclure:
·perte soudaine de sensibilité ou de force au niveau du visage, d'un bras ou d'une jambe, touchant notamment une moitié du corps;
·confusion soudaine;
·élocution incompréhensible ou difficulté de compréhension;
·troubles subits de la vision d'un ou des deux yeux;
·troubles subits de la marche;
·vertiges;
·troubles de l'équilibre ou de la coordination;
·céphalées soudaines et sévères, ou de durée inhabituelle, de cause inconnue;
·perte de connaissance ou évanouissement avec ou sans épisode convulsif.
·Les symptômes de l'infarctus du myocarde peuvent inclure:
·Douleurs, malaise, sensation de pression, sensation de pesanteur, sensation de serrement ou de tension dans la poitrine, le bras ou derrière le sternum;
·douleurs irradiant dans le dos, la mâchoire, le cou, le bras ou l'estomac;
·sensation de réplétion, troubles gastriques ou effort de vomissement;
·sueurs, nausées, vomissements ou vertiges;
·sensation de grande faiblesse, d'angoisse ou essoufflement;
·tachycardie ou arythmies.
·L'occlusion d'un vaisseau peut engendrer d'autres symptômes:
·douleur soudaine, tuméfaction ou cyanose discrète d'une extrémité;
·abdomen aigu.
Suspicion de prédisposition héréditaire ou acquise aux complications thromboemboliques
En cas de suspicion de prédisposition héréditaire ou acquise aux complications thromboemboliques, un examen de la coagulation sanguine doit être effectué par un spécialiste, qui peut le cas échéant demander une analyse de certains paramètres hémostatiques.
Affections tumorales
Cancer du col de l'utérus
Un risque augmenté de cancer du col de l'utérus a été rapporté lors d'une utilisation au long cours des CHC (>5 ans) dans quelques études épidémiologiques. Néanmoins, ceci est toujours en discussion de façon controversée dans la mesure où ce résultat est influencé par d'autres facteurs, comme une infection par des papillomavirus humains (HPV) (facteur de risque le plus puissant), par la fréquence de la participation au screening du col de l'utérus ou par le comportement sexuel.
Cancer du sein
Une méta-analyse de 54 études épidémiologiques a montré que le risque relatif (RR) qu'un cancer du sein soit diagnostiqué, est légèrement accru chez les femmes qui prennent des CHC (RR = 1.24) en comparaison des non-utilisatrices. Cette augmentation du risque diminue d'une manière continue après l'arrêt des CHC et n'est plus détectable au bout de 10 ans. Les cancers du sein étant rares avant l'âge de 40 ans, le nombre supplémentaire de cancers du sein diagnostiqués chez les femmes prenant ou ayant pris récemment un CHC, est faible par rapport au risque total de cancer du sein. Ces études ne donnent pas d'indications sur un lien de causalité. L'augmentation du risque observée peut être due aussi bien à un dépistage plus précoce chez les utilisatrices de CHC (en raison du suivi clinique régulier) qu'aux effets biologiques des CHC, ou aux deux facteurs. Les cancers du sein étaient, au moment où le diagnostic a été posé, tendanciellement moins évolués chez les femmes ayant pris un CHC que chez les femmes n'en ayant jamais pris.
Néoplasies hépatiques
Chez les femmes prenant des contraceptifs hormonaux, on a observé dans de rares cas des adénomes hépatocellulaires ou une hyperplasie focale nodulaire, et extrêmement rarement des carcinomes hépatocellulaires. Le risque semble augmenter avec la durée de la prise. La rupture d'un adénome hépatocellulaire peut être à l'origine d'hémorragies intra-abdominales mettant en jeu le pronostic vital. Si des douleurs épigastriques intenses, une hépatomégalie ou des signes en faveur d'une hémorragie intra-abdominale apparaissent, il faut inclure l'éventualité d'une tumeur hépatique dans le diagnostic différentiel.
Troubles dépressifs
Les dépressions ou humeurs dépressives sont des effets indésirables potentiels connus survenant lors de l'utilisation d'hormones sexuelles, y compris les contraceptifs hormonaux (voir également rubrique «Effets indésirables»). Ces troubles peuvent apparaître peu de temps après le début du traitement. Une dépression peut avoir une évolution grave et représente un facteur de risque de suicide ou de comportement suicidaire. Les utilisatrices de contraceptifs hormonaux doivent donc être informées des symptômes possibles des troubles dépressifs. Il est vivement conseillé d'aviser les utilisatrices de s'adresser immédiatement à un médecin si elles remarquent des variations d'humeur ou autres symptômes de dépression lors de l'utilisation du contraceptif. Les patientes présentant des antécédents de dépression sévère doivent être attentivement surveillées. Si des états dépressifs sévères réapparaissent lors de l'utilisation de Mirelle, la prise du médicament doit être arrêtée.
Autres précautions
Les femmes utilisant un contraceptif hormonal ne doivent pas être traitées simultanément par des préparations à base de millepertuis (Hypericum), car celui-ci peut diminuer l'action contraceptive. Des saignements intermenstruels et des cas isolés de grossesses non désirées ont été rapportés (voir aussi «Interactions»).
Chez les femmes atteintes d'hypertriglycéridémie ou ayant des antécédents familiaux d'hypertriglycéridémie, l'utilisation de CHC peut augmenter le risque de pancréatite.
Bien qu'une légère augmentation de la tension artérielle l'utilisation de CHC ait été assez fréquemment rapportée, des valeurs élevées cliniquement significatives sont rares. Si la prise du CHC conduit à une augmentation cliniquement significative de la tension artérielle (confirmée par des mesures répétées), l'utilisation du CHC devra être arrêtée. Dans les cas où l'indication semble justifiée, on pourra envisager la réutilisation d'un CHC, pour autant que la tension artérielle se soit normalisée (sous traitement).
L'utilisation de CHC peut entraîner une diminution de la tolérance au glucose. Les femmes diabétiques et celles ayant une tolérance au glucose réduite doivent donc toutes être attentivement surveillées, particulièrement au cours des premiers mois, lors de l'utilisation d'un CHC. Sauf exception, il n'existe toutefois aucune raison de modifier le traitement antidiabétique.
Des atteintes hépatocellulaires ont été rapportées lors de la prise de CHC. Dans ce cas, la patiente devra arrêter la prise de Mirelle et utiliser une méthode contraceptive non hormonale, jusqu'à ce que les valeurs hépatiques se soient normalisées. Un dépistage précoce d'atteintes hépatocellulaires et l'arrêt de la prise du médicament peuvent réduire le degré de gravité des lésions des cellules hépatiques.
La récidive d'un ictère cholestatique apparu pour la première fois pendant une grossesse ou lors d'une prise antérieure d'hormones stéroïdiennes sexuelles, doit faire arrêter la prise du CHC.
Chez les patientes atteintes d'hépatite C et utilisant un CHC à base d'éthinylestradiol, une augmentation significativement plus fréquente de l'ALAT (y compris les cas d'une augmentation de plus de 5 fois la limite supérieure à la normal, dans des cas isolés de plus de 20 fois la limite supérieure à la normale), que chez les patientes uniquement traitées par des principes antiviraux a été observée sous l'utilisation de l'association des principes actifs ombitasvir/paritaprévir/ritonavir avec ou sans dasabuvir (voir «Interactions»). Des élévations similaires des ALAT ont également été observées sous médicaments anti-VHC contenant du glécaprévir/pibrentasvir ou du sofosbuvir/velpatasvir/voxilaprévir. Par conséquent, Mirelle doit être arrêté avant l'instauration d'un traitement par cette association de principes actifs. À condition que les paramètres hépatiques soient normaux, la prise de Mirelle peut être reprise au plus tôt 2 semaines, mieux encore 4 semaines, après l'arrêt de l'association des principes actifs ombitasvir/paritaprévir/ritonavir avec ou sans dasabuvir, glécaprévir/pibrentasvir ou sofosbuvir/velpatasvir/voxilaprévir. Ce faisant, il faut tenir compte du fait que l'efficacité du CHC peut encore être entravée en cas d'intervalle de moins de 4 semaines en raison des propriétés inductrices des enzymes du ritonavir et, par conséquent, une méthode barrière supplémentaire doit être utilisée (voir rubrique «Interactions/Inducteurs enzymatiques»).
Les estrogènes peuvent augmenter la lithogénicité de la vésicule biliaire. Plusieurs études épidémiologiques ont montré un risque accru d'affections de la vésicule biliaire (p.ex. lithiase biliaire, cholécystite; y compris la nécessité d'une cholécystectomie) lors de l'utilisation de contraceptifs hormonaux combinés.
Chez les femmes atteintes d'un angioœdème héréditaire et/ou acquis, des estrogènes exogènes peuvent induire ou aggraver les symptômes.
Les affections suivantes peuvent survenir ou être aggravées pendant la grossesse ou l'utilisation d'un CHC, même si les données actuellement disponibles ne permettent pas d'imputer une relation de causalité claire avec l'utilisation d'un CHC: ictère et/ou prurit cholestatique; cholélithiase; porphyrie; lupus érythémateux disséminé; syndrome hémolytique et urémique; chorée mineure; herpes gestationis; surdité due à une otosclérose. La prise de CHC a en outre été associée à des cas de maladie de Crohn et de colite ulcéreuse.
Chez les femmes prédisposées, l'utilisation de CHC peut occasionnellement provoquer un chloasma, qui est encore renforcé par une exposition intense aux rayons solaires. Les femmes présentant une tendance au chloasma ne devraient donc pas s'exposer à des rayonnements UV importants.
Il faut informer les patientes que le CHC n'offre aucune protection contre les infections à VIH (SIDA) et autres maladies sexuellement transmissibles.
Remarque concernant les excipients
Les comprimés pelliculés de Mirelle contient du lactose. Les patientes souffrant d'une intolérance au galactose, d'un déficit total en lactase ou d'une malabsorption du glucose et du galactose (maladies héréditaires rares) ne devraient pas prendre ce médicament.
Interactions
Afin de connaître les éventuelles interactions, il est recommandé de consulter également l'information professionnelle des médicaments co-administrés.
Effet d'autres substances sur la pharmacocinétique des contraceptifs hormonaux
Inducteurs enzymatiques
Des interactions peuvent survenir entre contraceptifs hormonaux et médicaments induisant les enzymes microsomales, ce qui peut conduire à une augmentation de la clairance des hormones sexuelles, à une diminution de l'effet contraceptif et à des saignements intermenstruels. Ceci vaut par exemple pour les barbituriques, le bosentan, la carbamazépine, le felbamate, la griséofulvine (non autorisée en Suisse), le modafinil, l'oxcarbazépine, la phénylbutazone, la phénytoïne (et autres hydantoïnes), la primidone, la rifabutine, la rifampicine et le topiramate ainsi que pour les médicaments contenant du millepertuis (Hypericum perforatum).
Une induction enzymatique peut être observée après seulement quelques jours. L'induction enzymatique maximale est en général observée après 2 à 3 semaines et peut persister pendant au moins 4 semaines après l'arrêt de ces médicaments. Les femmes traitées sur une courte période par un de ces médicaments doivent temporairement utiliser une méthode de contraception non hormonale en complément au CHC ou choisir une autre méthode contraceptive. Une méthode de contraception mécanique doit être poursuivie pendant toute la prise concomitante des médicaments et encore pendant 28 jours après l'arrêt du traitement. Lorsque la prise concomitante d'un inducteur enzymatique dure au-delà de la fin de la plaquette de CHC en cours, il convient de passer à la plaquette suivante immédiatement après la prise du dernier comprimé contenant du principe actif, à savoir qu'il ne faut pas prendre les comprimés placebo. Dans ce cas, il ne faut pas s'attendre à des une hémorragie de privation avant la fin de la deuxième plaquette. En l'absence d'hémorragie de privation pendant l'intervalle sans prise de comprimés à la fin de la deuxième plaquette, il est impératif d'exclure toute grossesse avant de poursuivre avec la plaquette suivante.
En cas de traitement de longue durée avec des médicaments qui entraînent une induction enzymatique hépatique, il convient d'utiliser des méthodes contraceptives non hormonales fiables.
On sait en outre que différents inhibiteurs de la protéase du VIH/VHC (p.ex. le bocéprévir, le télaprévir) et inhibiteurs non nucléosidiques de la transcriptase inverse (p.ex. l'éfavirenz, la névirapine), ainsi que leurs associations, peuvent entraîner une baisse ou une augmentation des concentrations plasmatiques en estrogènes et progestatifs. Ces modifications peuvent être cliniquement significatives dans certains cas.
Les inhibiteurs des protéases en particulier, tels que le ritonavir ou le nelfinavir (y compris leurs associations) sont connus comme étant des inhibiteurs puissants du CYP3A4, mais en cas de co-administration avec des hormones stéroïdiennes, ils peuvent entraîner une induction enzymatique et provoquer une baisse des concentrations plasmatiques en estrogènes et progestatifs.
Inhibiteurs enzymatiques
Inhibiteurs forts et modérés du CYP3A4 comme les antifongiques azolés (p.ex. itraconazole, voriconazole, fluconazole), les macrolides (clarithromycine, érythromycine), le cobicistat, le diltiazem, le vérapamil et le jus de pamplemousse peuvent augmenter les taux plasmatiques des estrogènes et/ou des progestatifs et entraîner des effets indésirables plus nombreux.
Interférence avec le métabolisme entéro-hépatique
En cas de prise simultanée et sur une courte durée (jusqu'à 10 jours) d'antibiotiques qui n'interagissent pas avec le système enzymatique du CYP3A4, aucune interaction pharmacocinétique n'est à prévoir. Il est cependant nécessaire d'avertir la patiente que dans certains cas, la maladie (p.ex. maladie vénérienne) contre laquelle l'antibiotique est utilisé peut nécessiter en complément l'utilisation d'une méthode contraceptive mécanique.
En cas de co-médication de longue durée avec des antibiotiques (p.ex. en cas d'ostéomyélite ou de borréliose), les données d'interaction actuellement disponibles sont insuffisantes. Pour exclure avec certitude toute grossesse, il est dans de tels cas recommandé d'utiliser en complément une méthode contraceptive mécanique pendant la durée de l'antibiothérapie et pendant les 7 jours qui suivent la fin de ce traitement.
En cas d'apparition de diarrhées et/ou de vomissements sous traitement antibiotique, se référer aux indications dans le paragraphe «Comportement lors de troubles gastro-intestinaux» dans la rubrique «Posologie/Mode d'emploi».
Effet des contraceptifs hormonaux sur la pharmacocinétique d'autres médicaments
Les contraceptifs hormonaux peuvent, par différents mécanismes d'interaction, influer également sur la pharmacocinétique de certains autres médicaments: ils peuvent inhiber les enzymes hépatiques microsomaux ou induire la conjugaison hépatique, en particulier la glucuroconjugaison. Les concentrations plasmatiques ou tissulaires d'autres médicaments peuvent par conséquent être soit augmentées (p.ex. la cyclosporine) ou diminuées (p.ex. la lamotrigine, voir ci-dessous). Par ailleurs, l'effet pharmacologique des groupes médicamenteux suivants peut également être influencé: analgésiques, antidépresseurs, antidiabétiques, antimalariques, certaines benzodiazépines, certains béta-bloquants, corticostéroïdes, anticoagulants oraux et théophylline.
Les modifications des taux plasmatiques résultant de ces interactions ne sont pas toujours cliniquement pertinentes.
Lamotrigine
Une étude sur l'interaction avec la lamotrigine, un antiépileptique, et un contraceptif oral combiné (30 µg d'éthinylestradiol/150 µg de lévonorgestrel) a montré une hausse significative de la clairance de la lamotrigine et une diminution significative des taux plasmatiques de lamotrigine lorsque ces médicaments sont administrés en même temps. Une telle diminution des concentrations plasmatiques peut s'accompagner d'une réduction du contrôle des crises. On ignore cependant dans quelle mesure ces résultats sont transposables à d'autres contraceptifs combinés contenant un autre composant progestatif et/ou une autre dose d'estrogène. Mais on peut partir du principe que ces préparations présentent un profil d'interactions comparable.
Lors du commencement de la prise de Mirelle, chez une patiente prenant de la lamotrigine, une adaptation de la dose de lamotrigine peut donc être nécessaire, et les concentrations de lamotrigine devraient être surveillées étroitement au début du traitement. En l'occurrence, il peut y avoir une hausse significative du taux de lamotrigine (selon les cas jusqu'à un niveau toxique) lors de l'arrêt de l'utilisation du contraceptif hormonal (ainsi dans certains cas pendant la période de 4 jours sans prise).
Interactions au mécanisme inconnu
Dans des études cliniques, une augmentation de l'ALAT significativement plus fréquente (y compris les cas d'une augmentation de plus de 5 fois, dans des cas isolés de plus de 20 fois la limite supérieure de la normale [LSN]), que chez les patientes uniquement traitées par des principes antiviraux a été observée sous l'utilisation concomitante d'un CHC contenant de l'éthinylestradiol et de l'association des principes actifs ombitasvir/paritaprévir/ritonavir avec ou sans dasabuvir utilisée dans le traitement des infections à VIH. Des élévations similaires des ALAT ont également été observées sous médicaments anti-VHC contenant du glécaprévir/pibrentasvir ou du sofosbuvir/velpatasvir/voxilaprévir. La prise de Mirelle doit donc être arrêtée avant l'instauration d'un traitement avec cette association d'antiviraux (voir aussi «Contre-indications» et «Mises en garde et précautions»).
Grossesse, allaitement
Grossesse
La prise de Mirelle est contre-indiquée chez les femmes enceintes (voir rubrique «Contre-indications»). Il faut donc exclure toute grossesse avant le début de la prise. Si une grossesse survient ou est suspectée lors de la prise de Mirelle, la prise du médicament doit être arrêtée immédiatement et le médecin consulté.
Des études expérimentales animales suggèrent des risques pour le fœtus (voir aussi «Données précliniques»). La plupart des études épidémiologiques réalisées jusqu'ici n'ont toutefois montré aucun indice en faveur d'un effet embryotoxique ou tératogène lors de l'utilisation accidentelle de CHC pendant la grossesse.
Allaitement
Le médicament ne doit pas être pris pendant l'allaitement, car il peut réduire la production de lait et modifier sa qualité; d'autre part, de faibles concentrations du principe actif peuvent être mesurées dans le lait. Des méthodes de contraception non hormonales devront si possible être utilisées jusqu'à ce que la mère ait complètement cessé d'allaiter.
Concernant le risque d'événements thromboemboliques chez la mère pendant la période puerpérale, voir la rubrique «Mises en garde et précautions».
Effet sur l’aptitude à la conduite et l’utilisation de machines
Aucune influence sur l'aptitude à la conduite ou l'utilisation de machines n'a été observée.
Effets indésirables
Les effets indésirables les plus graves en rapport avec la prise de CHC sont décrits dans la rubrique «Mises en garde et précautions» (voir la rubrique). Les effets indésirables sérieux incluent en particulier des thromboembolies artérielles et veineuses.
Les effets indésirables indiqués ci-dessous ont été observés lors de l'utilisation de CHC. Les fréquences sont définies comme suit: très fréquents (≥1/10); fréquents (≥1/100 à <1/10); occasionnels (≥1/1'000 à <1/100); rares (≥1/10'000 à <1/1'000); très rares (<1/10'000); fréquence indéterminée (la fréquence exacte ne peut être estimée essentiellement sur la base des rapports spontanés issus de la surveillance postcommercialisation).
Infections et infestations
Fréquents: vaginite, y compris candidiase.
Tumeurs bénignes, malignes et non précisées (y compris kystes et polypes)
Fréquents: néoplasie cervicale intraépithéliale.
Occasionnels: cancer du col de l'utérus, carcinome mammaire.
Très rares: adénome hépatique, carcinome hépatocellulaire.
Fréquence inconnue: hyperplasie focale nodulaire.
Affections du système immunitaire
Rares: réactions anaphylactiques/anaphylactoïdes, y compris de très rares cas d'urticaire, angiœdème et réactions graves avec symptômes respiratoires et circulatoires.
Très rares: exacerbation d'un lupus érythémateux systémique.
Troubles du métabolisme et de la nutrition
Fréquents: modifications du poids corporel.
Occasionnels: augmentation ou baisse de l'appétit, modification du taux sérique de lipides, y compris hypertriglycéridémie.
Rares: diminution de la tolérance au glucose, baisse du taux sérique de folates (ceci pourrait être cliniquement significatif chez les femmes débutant une grossesse peu après l'arrêt du CHC).
Très rares: exacerbation d'une porphyrie.
Affections psychiatriques
Fréquents: sautes d'humeur (y compris dépression), modification de la libido.
Affections du système nerveux
Très fréquents: céphalées, y compris migraine (20.3%).
Fréquents: nervosité, vertiges.
Très rares: exacerbation d'une chorée.
Affections oculaires
Rares: mauvaise tolérance aux lentilles de contact.
Très rares: névrite optique.
Affections vasculaires
Occasionnels: élévation de la tension artérielle.
Rares: thromboembolie veineuse (p.ex. thrombose veineuse profonde, embolie pulmonaire), thromboembolie artérielle (p.ex. accident ischémique transitoire, accident vasculaire cérébral, infarctus du myocarde).
Très rares: aggravation des varices, thrombose rétino-vasculaire.
Affections gastro-intestinales
Fréquents: nausées, vomissements, doleurs abdominales.
Occasionnels: crampes abdominales, ballonnements.
Très rares: pancréatite, colite ischémique.
Fréquence inconnue: maladie intestinale inflammatoire chronique (maladie de Crohn, colite ulcéreuse).
Affections hépatobiliaires
Rares: ictère cholestatique.
Très rares: troubles de la vésicule biliaire (y compris calculs biliaires).
Fréquence inconnue: atteintes hépatocellulaires (p.ex. troubles de la fonction hépatique, hépatite).
Affections de la peau et du tissu sous-cutané
Fréquents: acné.
Occasionnels: rash cutané, chloasma (mélasme) (pouvant persister), alopécie, hirsutisme.
Rares: érythème noueux.
Très rares: érythème polymorphe.
Affections du rein et des voies urinaires
Très rares: syndrome hémolytique et urémique.
Affections des organes de reproduction et du sein
Très fréquents: saignements intermenstruels/spotting (13%).
Fréquents: douleurs dans les seins, sensibilité et augmentation du volume des seins, sécrétion mammaire, dysménorrhée, aménorrhée, modification du flux menstruel (ménorragie, métrorragie), modification de la sécrétion de glaire cervicale et ectopie du col utérin.
Troubles généraux
Fréquents: œdèmes, rétention de liquide.
L'annonce d'effets secondaires présumés après l'autorisation est d'une grande importance. Elle permet un suivi continu du rapport bénéfice-risque du médicament. Les professionnels de santé sont tenus de déclarer toute suspicion d'effet secondaire nouveau ou grave via le portail d'annonce en ligne ElViS (Electronic Vigilance System). Vous trouverez des informations à ce sujet sur www.swissmedic.ch.
Surdosage
Signes et symptômes
Un surdosage peut provoquer une survenue accrue des symptômes décrits sous «Effets indésirables», en particulier des nausées, des vomissements, une sensibilité des seins, des vertiges, des douleurs abdominales, un endormissement/de la fatigue et des hémorragies de privation.
Traitement
Il n'existe pas d'antidote spécifique. Un traitement symptomatique est éventuellement requis.
Propriétés/Effets
Code ATC
G03AA10
Mécanisme d'action
Mirelle est un contraceptif oral monophasique faiblement dosé qui contient comme principes actifs l'éthinylestradiol et le gestodène.
Comme pour tous les contraceptifs hormonaux combinés (CHC), l'action contraceptive de Mirelle repose sur différents facteurs dont les plus importants sont le blocage de l'ovulation et la modification de la glaire cervicale. En outre, l'endomètre offre des conditions défavorables à une nidation en raison des altérations morphologiques et enzymatiques qu'il subit. Enfin, du fait des modifications hormonales induites par le CHC, les cycles deviennent plus réguliers et les saignements moins abondants.
Pharmacodynamique
Aucune donnée.
Efficacité clinique
Aucune donnée.
Pharmacocinétique
Absorption
Éthinylestradiol
Après administration orale, l'éthinylestradiol (EE) est résorbé rapidement et presque complètement. L'EE subit un effet de premier passage important et a une biodisponibilité d'environ 40-60%. Les concentrations sériques maximales sont atteintes dans un délai de 1-2 heures.
Gestodène
Après administration orale, le gestodène est résorbé rapidement et est presque totalement biodisponible. Les taux plasmatiques maximaux sont atteints dans un délai d'environ 1 heure.
Distribution
Éthinylestradiol
L'EE est fortement lié à l'albumine sérique (environ 98%) et induit une augmentation des concentrations sériques de SHBG (sex hormone binding globulin). Le volume de distribution est d'environ 5 l/kg.
Conditions à l'état d'équilibre: conformément à la demi-vie terminale variable, les taux sériques d'EE atteignent leur état d'équilibre au bout d'une semaine environ.
Gestodène
Le gestodène est lié aussi bien à l'albumine sérique qu'à la sex hormone binding globulin (SHBG). Seuls 1-2% de la concentration sérique totale sont sous forme de stéroïde libre, 50-70% sont liés spécifiquement et avec une forte affinité à la SHBG. L'augmentation de la concentration de SHBG induite par l'éthinylestradiol influe sur la liaison relative aux protéines sériques, entraînant une augmentation de la liaison à la SHBG et une diminution de la liaison à l'albumine et de la fraction libre. Le volume de distribution du gestodène est de 0.7 l/kg.
Conditions à l'état d'équilibre: la pharmacocinétique du gestodène est influencée par les taux de SHBG qui sont multipliés par trois par l'éthinylestradiol. Lors d'une prise quotidienne, les taux sériques de gestodène quadruplent à peu près, l'état d'équilibre étant atteint dans la deuxième moitié du cycle d'administration.
Métabolisme
Éthinylestradiol
L'EE fait l'objet d'un métabolisme présystémique aussi bien dans la muqueuse de l'intestin grêle que dans le foie. Il subit une oxydation, catalysée par le CYP3A4, produisant différents métabolites hydroxylés et méthylés (principaux métabolites: 2-hydroxyéthinylestradiol et 2-méthoxyéthinylestradiol) et une conjugaison avec l'acide glucuronique et des sulfates. Les conjugués sont soumis à un cycle entérohépatique.
Gestodène
Le gestodène est entièrement métabolisé dans le foie par réduction du groupe céto-3 et de la double liaison Δ4 ainsi que par un certain nombre d'hydroxylation.
Élimination
Éthinylestradiol
La demi-vie terminale est d'environ 16 à 18 heures. L'EE est éliminé, sous forme de métabolites glucuronides et sulfoconjugués, par l'urine et les fèces dans un rapport de 4:6.
Gestodène
La demi-vie terminale du gestodène est d'environ 17 à 20 heures. Les métabolites sont éliminés dans l'urine et les fèces dans un rapport de 6:4.
Cinétique pour certains groupes de patients
On ne dispose pas de données concernant les femmes atteintes d'insuffisance rénale ou hépatique.
Données précliniques
Les investigations précliniques effectuées avec les contraceptifs oraux combinés sur la toxicité après administration répétée, la génotoxicité et le potentiel carcinogène n'ont montré aucun indice clair de risques particuliers pour l'être humain, même si un risque accru de carcinome hépatique a pu être mis en évidence dans des études épidémiologiques.
Chez les animaux de laboratoire, l'éthinylestradiol a présenté un effet embryolétal déjà à une posologie relativement faible; des malformations du tractus urogénital et une féminisation des fœtus de sexe masculin ont été observées. Au cours de l'expérimentation animale, les substances progestatives ont présenté un effet embryolétal et à des fortes doses, un effet virilisant sur les fœtus de sexe féminin. Les études toxicologiques de reproduction chez le rat, la souris et le lapin n'ont montré aucun indice d'action tératogène. Voir la rubrique «Grossesse, Allaitement» pour les expériences chez l'être humain.
Remarques particulières
Influence sur les méthodes de diagnostic
La prise de contraceptifs oraux peut perturber les résultats de certains tests de laboratoire, tels que les paramètres biochimiques du foie, de la thyroïde, de la fonction surrénalienne et rénale, les taux plasmatiques des protéines porteuses et des fractions lipidiques ou lipoprotéiniques, les paramètres du métabolisme glucidique, de la coagulation sanguine et de la fibrinolyse. Ces modifications restent en général dans les limites de la normale.
Stabilité
Le médicament ne doit pas être utilisé au-delà de la date figurant après la mention «EXP» sur le récipient.
Remarques particulières concernant le stockage
Ne pas conserver au-dessus de 25°C.
Conserver dans l'emballage d'origine pour le protéger de la lumière.
Conserver hors de portée des enfants.
Numéro d’autorisation
55441 (Swissmedic).
Présentation
Mirelle cpr pell 1 × 28 (24 jaunes + 4 blancs). (B)
Mirelle cpr pell 3 × 28 (24 jaunes + 4 blancs). (B)
Titulaire de l’autorisation
Bayer (Schweiz) AG, 8045 Zurich.
Mise à jour de l’information
Août 2021.